Государственное бюджетное учреждение здравоохранения города Москвы «Городская клиническая больница № 31 имени академика Г.М. Савельевой Департамента здравоохранения города Москвы»
Государственное бюджетное учреждение здравоохранения города Москвы «Городская клиническая больница № 31 имени академика Г.М. Савельевой Департамента здравоохранения города Москвы»
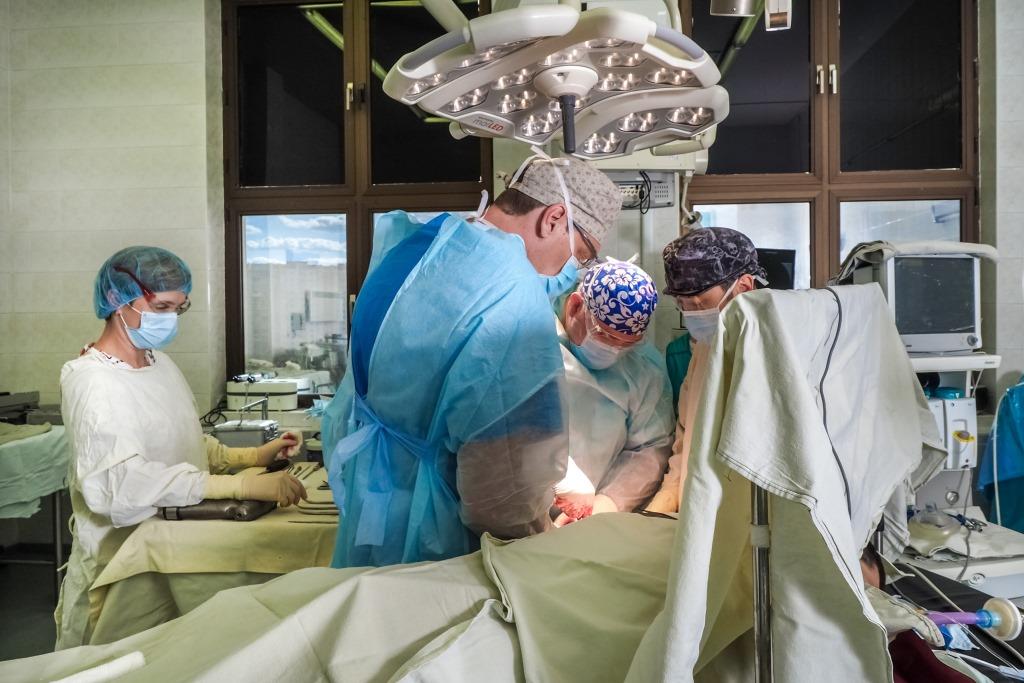
В двух отделениях хирургии осуществляется диагностика и лечение заболеваний желудочно-кишечного тракта. Выполняются полостные, эндоскопические, лапароскопические, а также роботические операции на желудке, кишечнике, желчном пузыре, желчевыводящих путях, поджелудочной железе и при различных видах грыж. Проводится диагностика с помощью видео-капсулы. Эффективно лечатся проктологические заболевания.
При активном участии кафедры госпитальной хирургии №2 РНИМУ им. Н.И. Пирогова получили дальнейшее развитие малоинвазивные эндоскопические и ультразвуковые технологии при заболеваниях желчного пузыря, осложнениях желчнокаменной болезни; методы диагностики и лечения панкреонекроза.
Заведующий 1-м хирургическим отделением: Шулаев Андрей Владимирович
Старшая медицинская сестра 1-ого хирургического отделения: Володарец Ольга Игоревна
Заведующий 2-м хирургическим отделением: Александр Геннадьевич Паньков
Старшая медицинская сестра 2-ого хирургического отделения: Галина Ильинична Коровушкина

Хирургическое отделение №1
В далеком 1970 году никто не мог подумать, что спустя годы только в одном хирургическом отделении ежегодно будут лечиться более 3500 человек и выполняться почти 1700 оперативных вмешательств. Главный вектор в развитии хирургической деятельности отделения был заложен более 30 лет назад заведующим Автандилом Георгиевичем Манвелидзе (в настоящее время Заслуженный врач России), доцентами кафедры В.Я. Минцем и А.А. Линденбергом. В обычной городской больнице они создали отделение колопроктологического профиля, где производились сложнейшие оперативные вмешательства на ободочной и прямой кишке как при злокачественной, так и при доброкачественной патологии.
Более двух десятков лет Автандил Георгиевич Манвелидзе руководил отделением. За это время были подготовлены более 60 врачей-хирургов. В 2001 году Автандил Георгиевич был признан лучшим хирургом Москвы. Он является членом Ассоциации Московского общества хирургов.
С 2008 по 2014 год отделение возглавляла кандидат медицинских наук Елена Николаевна Платонова – высококвалифицированный хирург-специалист. Совместно с врачами отделения и кафедрой госпитальной хирургии она смогла привнести новые технологию в хирургию ободочной кишки. Стали широко выполняться лапароскопические вмешательства на органах брюшной полости в ургентном и плановом порядке.
Обладая выдающимися организаторскими способностями, Елена Николаевна Платонова прошла путь от клинического ординатора до заведующей 1-м отделением хирургии, а в 2014 году стала заместителем главного врача по медицинской части.
С 2014 по 2022 год отделение возглавлял доктор медицинских наук Игорь Леонидович Андрейцев. Сегодня здесь работают 11 врачей-хирургов, 4 из которых являются кандидатами медицинских наук; 10 медицинских сестер, 3 из них имеют высшую квалификационную категорию. Коллектив отделения – это содружество энтузиастов современной хирургии.
Ежедневно хирургами отделения совершается от 4 до 6 оперативных вмешательств. Начиная с 2014 года здесь выполнено более 500 роботохирургических вмешательств. Впервые в России при помощи робота Da Vinci были сделаны операции Бегера и пластика диафрагмы при грыже Моргани. Сегодня приоритетным направлением отделения является выполнение мини-инвазивных вмешательств при патологии органов брюшной полости. Более 90% плановых оперативных вмешательств производится лапароскопически или при помощи роботохирургического комплекса Da Vinci.
Хирургическое отделение №2
2-е отделение хирургии работает с момента основания больницы. Вот уже на протяжении 21 года им заведует хирург высшей категории, кандидат медицинских наук Александр Геннадьевич Паньков. В отделении работают врачи высшей категории, кандидаты медицинских наук А.Г. Морозов, М.В. Степнов, А.М. Петров; врачи-хирурги по оказанию неотложной помощи Т.И Герасимов, И.О. Завьялов, А.А. Захарова, Р.Д. Маметов, Р.Д. Уртенов, Р.С. Шагинова.
Работа хирурга всегда отличалась точностью, оперативностью и повышенной ответственностью. Именно так все эти годы работали сотрудники 2-го отделения.
Ежегодно в отделении проходят лечение более 4 тысяч человек. Интенсивная работа врачей-хирургов не мешает им активно заниматься научной деятельностью – защитой кандидатских диссертаций, публикацией статей в авторитетных научных журналах.
За последнее десятилетие в работе отделения внедрены новые виды оперативных вмешательств: лапароскопические операции при грыжах пищеводного отверстия диафрагмы, онкологических и доброкачественных заболеваниях органов брюшной полости. Постоянно растет число оперативных вмешательств при доброкачественных и злокачественных заболеваниях органов панкреатобилиарной зоны. Увеличилось количество радикальных операций при онкологических заболеваниях. С успехом выполняются панкреатодуоденальные резекции.
Отделение активно сотрудничает с Научно-образовательным центром абдоминальной хирургии и эндоскопии ФГАОУ ВО РНИМУ им. Н.И. Пирогова.

В 1973 году по инициативе члена—корреспондента РАМН, профессора Юрия Михайловича Панцырева на лечебном факультете 2-го МОЛГМИ им. Н.И. Пирогова была организована кафедра госпитальной хирургии №2, размещенная на базе ГКБ №31. Уже в то время здесь были проведены перспективные разработки проблем диагностики и хирургического лечения язвенной болезни желудка и двенадцатиперстной кишки, ургентной патологии органов брюшной полости, впервые в стране разработаны и внедрены органосохраняющие операции на желудке в сочетании с ваготомией.
За многолетнюю плодотворную работу Юрий Михайлович Панцырев был награжден орденами Знак Почета, Трудового Красного Знамени, Дружбы народов, медалью «За заслуги перед отечественным здравоохранением». Но самой большой наградой для него стала созданная совместно с соратниками школа хирургии, давшая отечественной медицине десятки специалистов высочайшего класса. Они с благодарностью вспоминают своего руководителя и достойно продолжают его дело.
Почти полвека работает на кафедре кандидат медицинских наук Инна Валентиновна Бабкова. Научно-педагогическую деятельность она сочетает с практической деятельностью врача ультразвуковой диагностики в ГКБ №31.
С 2000 года кафедру возглавляет ее воспитанник, профессор, Заслуженный деятель науки РФ Сергей Георгиевич Шаповальянц. При нем продолжилось успешное внедрение лапароскопических вмешательств при заболеваниях органов панкреатобилиарной зоны, перитоните, спаечной кишечной непроходимости.
Под руководством Сергея Георгиевича Шаповальянца за последнее десятилетие в клинике защищено 6 докторских и 14 кандидатских диссертаций, опубликовано несколько десятков монографий, статей и методических рекомендаций.
Полная взаимозаменяемость и слаженность в работе, существующая между сотрудниками кафедры и практикующими врачами-хирургами, позволяет добиваться значительных успехов в лечебном процессе.
Сегодня хирургическая клиника ГКБ №31 включает в себя два хирургических отделения больницы, кафедру госпитальной хирургии №2 РНИМУ им. Н.И. Пирогова, программную научно-исследовательскую лабораторию хирургической гастроэнтерологии и эндоскопии, а также учебно-методический центр эндоскопических технологий ОЛИМПАС.

Жёлчнокаменная болезнь (также желчнокаменная, жёлчно-каменная и желчно-каменная) (ЖКБ) – это образование камней (конкрементов) в жёлчном пузыре, жёлчных протоках. Камни в жёлчном пузыре приводят к развитию холецистита. При неосложнённом течении заболевания применяются консервативные методы терапии. Если при помощи РХПГ с ЭПСТ не получается извлечь конкремент из жёлчного протока, то показано оперативное лечение.
Калькулезный холецистит – один из вариантов развития желчнокаменной болезни, которая в свою очередь происходит из-за застоя желчи – жидкости, регулирующей пищеварение. Камни, образующиеся из желчи, могут быть твердыми и мягкими, как глина, размером с песчинку или величиной до нескольких сантиметров в диаметре. Численность их колеблется от считанных единиц до десятков и даже сотен. Однако ни размер, ни количество этих нежелательных “драгоценностей” не играют большой роли — к опасным последствиям может привести даже единичный мелкий камешек.
Показаниями к проведению диагностической процедуры являются: Горечь во рту, обложенный язык.
Главный симптом заболевания: боль в правом подреберье, отдающая под лопатку. Если через час-другой она не проходит, лучше вызвать скорую. Поставить диагноз поможет УЗИ. Опасности заболеть холициститом более подвержены светловолосые женщины. В англоязычных странах известен принцип пяти “F” , ведь все пять факторов риска ЖКБ и холецистита по-английски начинаются именно с этой буквы: – female (женщина), – fat (полная), – fair-haired (светловолосая), – forty (не моложе 40), – fertile (рожавшая).
Каждый из этих признаков имеет свое научное объяснение. У женщин и мужчин – свои особенности распределения холестерина: у сильного пола жировые бляшки обычно забивают сосуды, а у дам холестерин чаще переходит в желчь и образует камни. Роковую роль играют и женские половые гормоны эстрогены. Они снижают скорость прохождения холестерина через желчный пузырь. Ну, и, наконец, застой желчи регулярно происходит во все периоды, когда гормональный уровень женщины резко меняется (менструация, беременность, прием оральных контрацептивов, климакс). Но если критические дни длятся максимум неделю, то во время беременности отток желчи нарушается в течении всех 9 месяцев. Образованию камней могут также способствовать с одной стороны злоупотребление жирной пищей, с другой стороны – низкокалорийные диеты.
К сожалению, нет ни одного консервативного или малоинвазивного способа уничтожения камней. И медикаментозное лечение препаратами желчных кислот, и введение в желчный пузырь (через прокол) специальных химических веществ, и дробление камней ультразвуком (литотрипсия) приводят лишь к временному улучшению. Все это не устраняет главную причину образования камней, и потому через определенный срок они появляются снова. Поэтому основной метод лечения холецистита на сегодня — это операция по удалению всего желчного пузыря (холецистэктомия).
Хотя образования в желчном пузыре могут какое-то время и не беспокоить своего хозяина (в медицине такое явление поэтично называют “молчащими камнями”). Но, увы, гораздо чаще их движение приводит к воспалению стенки желчного пузыря (холециститу). Если к воспалению добавляются микробы — возникает острый холецистит, который требует оперативного лечения. Не избежать операции и в том случае, если камень закупоривает желчный проток. При этом возникают желтуха, озноб, боли. Камни могут преградить отток секрета из поджелудочной железы, отчего происходит смертельно опасный недуг — острый панкреатит. Удаление полного камней и по существу уже бесполезного желчного пузыря – холецистэктомия – сегодня проводится максимально щадящим способом, с помощью лапароскопии, всего через 3-4 прокола на теле. Через считанные часы после операции больной уже может встать, а спустя 2 дня отправляется домой
Противопоказаниями к проведению холецистэктомии являются:

Щитовидная железа— эндокринная железа у позвоночных, хранящая йод и вырабатывающая йодсодержащие гормоны (йодтиронины), участвующие в регуляции обмена веществ и росте отдельных клеток, а также организма в целом — тироксин (тетрайодтиронин, T4) и трийодтиронин (T3). Синтез этих гормонов происходит в эпителиальных фолликулярных клетках, называемых тироцитами. Кальцитонин, пептидный гормон, также синтезируется в щитовидной железе: в парафолликулярных или C-клетках.
Он компенсирует износ костей путём встраивания кальция и фосфатов в костную ткань, а также предотвращает образование остеокластов, которые в активированном состоянии могут привести к разрушению костной ткани, и стимулирует функциональную активность и размножение остеобластов. Тем самым участвует в регуляции деятельности этих двух видах образований, именно благодаря гормону новая костная ткань образуется быстрее.
Щитовидная железа расположена в шее под гортанью перед трахеей. У людей она имеет форму бабочки и находится под щитовидным хрящом.
Заболевания щитовидной железы могут протекать на фоне неизменённой, пониженной (гипотиреоз) или повышенной (гипертиреоз, тиреотоксикоз) эндокринной функции. Встречающийся на определённых территориях дефицит йода может привести к развитию эндемического зоба и даже кретинизма.

Грыжей страдают лица обоего пола. У женщин чаще возникает пупочная грыжа, у мужчин – паховая. Эта патология может возникнуть в любом возрасте: от младенчества до почтенных лет. Но чаще всего – в самые цветущие годы, которые принято называть трудоспособным возрастом.
Брюшная стенка состоит из мышц, поддерживающих внутренние органы и не дающих им выпячиваться наружу. Но стоит этому естественному каркасу ослабнуть, как тут же возникает угроза выпадения содержимого брюшной полости через отверстие в мышцах. Это явление и называется грыжей.
Грыжа – опасный недуг, чреватый ухудшением функций «выпавших» органов, вынужденных находиться не там, где им определила природа, и к тому же изрядно сдавленных. Но самый большой риск при грыжах – это их ущемление. Оно происходит из-за того, что орган, выпадая из брюшной полости обратно попасть не может. Он как удавкой перетягивается краями отверстия в брюшной стенке. Нарушается кровоснабжение… в течении 1-2 часов орган умирает.
Поэтому промедление с операцией может стоить больному жизни. По статистике ущемляется около 10—12% пупочных, паховых и бедренных грыж.
Часто это случается после поднятия тяжестей и большой физической нагрузки. Единственный выход – немедленная операция. Но не допускать ущемления.
Первый способ – пластика местными тканями – заключается в сшивании краев грыжи с помощью натяжения собственных тканей пациента. Если грыжа маленькая, метод вполне подходит, но при больших размерах отверстия могут возникнуть рецидивы.
Рецидивы после такой операции составляют от 4-5 до 20%. Кроме того, если метод был применен на грыжах большого размера, у человека может сильно подняться брюшное давление.
Кроме того, поскольку возвращенным на свое законное место органам не хватает места и из-за тесноты им приходиться давить на диафрагму, то у пациентов могут начаться проблемы с дыханием и с сердцем.
В реабилитационном периоде нужно в течение полугода носить бандаж, до трех – четырех месяцев ограничивать подъем тяжестей.
Второй способ лечения грыж – пластика с применением сетчатых протезов, похожих на заплатку. Это современный и гораздо более эффективный метод. Осложнений после него практически не бывает
Практически не возникает и рецидивов (0,1-0,5%), поскольку протез образует каркас, гораздо более прочный, чем своя мышечная ткань. Это делает метод не только лечебным, но и профилактическим. Благодаря сетчатой структуре, лоскут в скором времени прорастает собственными клетками и уже через некоторое время его нельзя будет отличить от родных тканей.
С недавних пор эту операцию делают лапароскопическим способом – через три крошечных прокола в брюшной стенке. После такого вмешательства на животе не останется никаких следов, а выписываться из больницы можно уже на второй-третий день.

Признаки геморроя есть у 80% взрослого населения. Что неудивительно, ведь склонность к этому недугу имеет практически любая представительница слабого пола и подавляющее большинство мужчин. В зоне особого риска: беременные и рожавшие женщины, люди, ведущие преимущественно сидячий образ жизни и страдающие ожирением, а также заболеваниями органов малого таза и хроническими запорами. Значение имеет и наследственная врожденная слабость вен.
Есть две формы недуга – острая и хроническая. Главный признак острого геморроя – боль в области заднего прохода.
При хронической форме – выпадение геморроидальных узлов и периодические выделения крови (обычно во время или после дефекации). Также возможны зуд, раздражение и боль. Выпадать геморроидальные узлы чаще начинают на более поздних периодах болезни. Так, на второй стадии это происходит только при натуживании, затем узлы сами собой убираются обратно. На третьем этапе больному уже приходится вправлять узлы самостоятельно. На четвертой стадии узлы выпадают постоянно, и убрать их невозможно. Запущенный геморрой опасен развитием тромбоза геморроидальных узлов — недуга, который впоследствии может привести к раку толстой кишки.
Диагностика проктологических заболеваний должна быть комплексной.
После подробной беседы с врачом проводится мануальное исследование прямой кишки, а затем по необходимости назначается более детальное исследование.
Ректороманоскопия помогает выявить большинство заболеваний (в том числе и онкологических) на самом раннем этапе.
Ирриго- или колоноскопия позволяет с помощью гибких эндоскопических трубок световодов увидеть внутреннюю оболочку толстого кишечника по всей длине: от прямой до слепой кишки.
Даже если человека ничего не беспокоит, по наступлении 40 лет ему необходимо в обязательном порядке посетить кабинет проктолога и провести колоноскопию. Если никаких признаков существующего или грозящего в будущем заболевания, по счастью, не обнаружится, то повторить опыт можно будет через 5 лет и затем с той же периодичностью следует делать колоноскопию регулярно.
Если же врачом в ходе обследования будут выявлены какие-то предвестники более серьезного заболевания: допустим, полип, колитические изменения толстой кишки и т. д., то необходимо будет начать лечение и продолжать обследоваться ежегодно. Людям же пенсионного возраста проходить эндоскопическую диагностику толстой кишки следует регулярно раз в год. При условии, что исследования проводятся хорошим специалистом и на достойной аппаратуре, неприятные ощущения от этих процедур сведены к минимуму.
На ранних стадиях хронического геморроя можно обойтись амбулаторными методами хирургического лечения. Вот наиболее распространенные:
Склеротерапия. При этом методе с помощью специального шприца в центр увеличенных геморроидальных узлов вводится склерозирующий препарат. Уменьшение притока крови приводит к уплотнению узла и его отмиранию. После процедуры возможны легкие болевые ощущения, которые снимаются традиционными анальгетиками.
Инфракрасная фотокоагуляция – при этом методе коагуляцию узлов осуществляет лазер. В результате создается механическое препятствие оттоку крови, происходит некроз узла и его отпадение.
Главное достоинство всех этих методов – малая инвазивность. Все они проводятся без применения анестезии, не вызывают сильных болевых ощущений. Но, к сожалению, чаще всего эти методы позволяют достигать лишь временного результата. Их действия обычно хватает на 1-5 лет, затем геморрой может появиться снова. При заболевании 3 и 4 степеней все эти методы бесполезны.
Радикально, раз и навсегда, избавиться от геморроя способно только хирургическое вмешательство (геморроидэктомия). В отличие от малоинвазивных способов, в ходе которых удаляется лишь сам геморроидальный узел, при традиционной операции происходит полное удаление ткани геморроидальных узлов вместе с питающими их сосудами, которые либо коагулируются, либо зашиваются.
По полису ОМС и направлениям
• в отделения ортопедии и травматологии обращайтесь по телефону +7 (499) 726-81-68,
• в отделения хирургии, урологии и гинекологии по телефону +7 (499) 936-99-71.
• в отделения терапии, кардиологии и неврологии запись в больнице не осуществляется.
Запись в отделение платных услуг больницы осуществляется по телефону +7 (495) 700-31-31, или заполненной форме онлайн записи.
Для записи в Перинатальный центр
• по полису ОМС на консультацию, диагностику и приём: +7(495) 936-14-03 и +7(495)936-10-96.